insulinインスリン治療について
インスリン治療についてInsulin
インスリンとは
インスリンはすい臓でつくり出される「血糖値を下げる唯一のホルモン」です。
インスリンが血糖値を下げる仕組みは以下のとおりです。
- 食事で摂取した炭水化物(糖質)が消化作用によってブドウ糖となり、小腸で吸収される。
- 吸収されたブドウ糖が血液の中に取り込まれる。この血液中のブドウ糖が「血糖」です。
-
インスリンのはたらきによって血糖(血液中のブドウ糖)が筋肉や肝臓などへ送られ、血糖が減少する(血糖値が下がる)。
体の各臓器に取り込まれたブドウ糖はエネルギーとして利用されるほか、必要な時にすぐ利用できるよう「グリコーゲン」に形を変えて蓄えられます。
インスリン治療はどのような場合に必要か
糖尿病とは、インスリンのはたらきが十分でないために血糖(血液中のブドウ糖)が各臓器へと送られずに、血糖値が高いままになっている状態です。
インスリンが十分にはたらかない理由としては以下の2つが考えられます。
- ①インスリンの分泌量が少ない(インスリン依存状態)
- ②インスリンのはたらきが低下している(インスリン抵抗性/インスリン糖毒性)
- ①の場合には必ず、インスリン治療を行うことになります。
- ②の場合は必ずしもインスリン治療を必要としません。ただしすい臓の疲労回復を目的に、一時的にインスリン治療を行う場合があります。
妊娠中は胎盤で作られるホルモンによってインスリンのはたらき抑制されるため血糖値が高くなりやすく、検査で糖代謝異常を認めると「妊娠糖尿病」と診断されます。妊娠中は血糖の目標値が厳しくなるため、食事療法で目標の血糖値まで下がらない場合はインスリン治療が必要になります。
インスリン治療が必要となるケース
- 1型糖尿病(インスリン依存性)である
- 糖尿病合併の妊娠、妊娠糖尿病(厳格な血糖コントロールが必要)である
- 2型糖尿病で、経口薬のみでは血糖コントロールの維持が難しい
- 明らかな高血糖を認める(空腹時血糖250mg/dL以上、随時血糖350mg/dLなど)
- 肝障害・腎障害などを合併している
- 高血糖による昏睡などが生じ、血糖値を緊急に下げる必要がある
- 全身麻酔下で手術を受けるとき
インスリン製剤の
種類について

また近年インスリン製剤の種類が増えたことによって、患者さんの多様なライフスタイルにマッチしたインスリン治療を選択できるようになりました。そのため私たち糖尿病専門医も患者さんの病態や生活環境をしたうえで、お一人お一人に適した治療法をご提案させていただいています。
健康な方の体では1日24時間絶えず少量のインスリンが分泌され(基礎分泌)、食後には血糖値の上昇に見合う多量のインスリンが一斉に分泌されます(追加分泌)。インスリン治療では、健康な方のインスリン分泌パターンを可能なかぎり忠実に再現することを基本としています。
インスリンは効果が現れるまでの時間や効果が持続する時間によって「超即効型」「速効型」「中間型」「持効型」の4つに分けられます。この中で基礎分泌を補うときには特攻型インスリンが、追加分泌を補うときには超即効型インスリンを使用するのが一般的です。なお超即効型インスリンと特攻型インスリンが一定の比率で混ざっているタイプのことを配合溶解インスリン(混合型インスリン)といいます。
ここでは常に血糖値が高くて、食後は特に高血糖になる傾向のある患者さんのケースで解説します。この方の場合、まずは特攻型インスリンで基礎分泌を補いつつ血糖値を抑制し、食後の急激な血糖値の上昇にあわせて超即効型インスリンを使用します。そうすることで血糖値の大きな変動が起こらないようにするのです。
このほかにインスリンと内服薬を併用するケースもありますが、インスリンと内服薬をどのようなバランスで組み合わせるのかは患者さんごとに異なります。またインスリンの種類によっては注射のタイミングが違ってきたり、体調不良などで食事をとれないときの対応が異なったりします。当院では日本糖尿病学会認定の糖尿病専門医が、お一人お一人に適した治療法をご提案しておりますのでご安心ください。
インスリン製剤の種類
※横にスクロールできます
| インスリン | 作用動態 イメージ |
特徴 |
|---|---|---|
| 超速効型 インスリン |
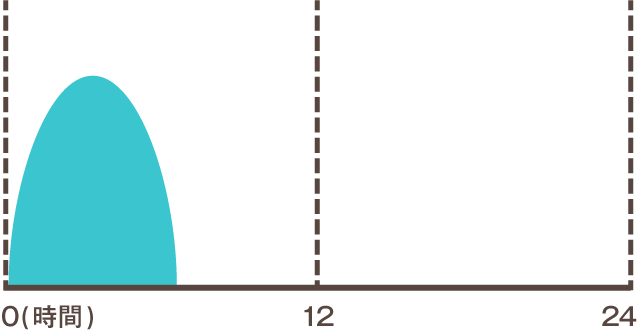 |
|
| 持効型 インスリン |
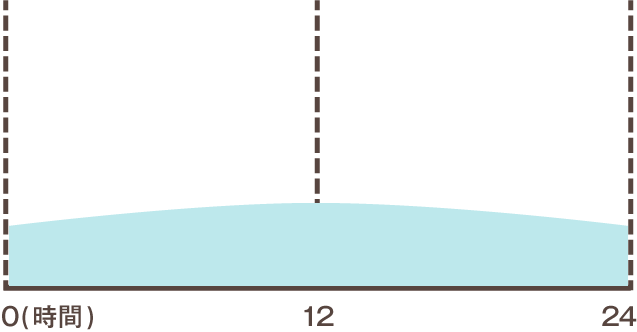 |
|
| 配合溶解 (混合型) インスリン |
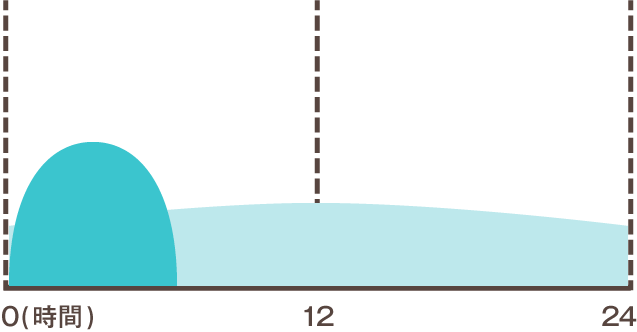 |
|
よくある質問と回答
- インスリン治療を一度スタートすると一生続けなければなりませんか?
- インスリンの分泌のない/ほとんどない1型糖尿病患者さんでは、インスリン治療を継続していくことが大原則です。一方でインスリンを効率的に使用できない(インスリン抵抗性)ことが原因で血糖コントロールが悪化してしまった2型糖尿病患者さんでは、一時的にインスリンをしっかり使用して良好な状態に導いた後、内服薬に切り替えることが可能です。インスリン治療には、インスリンを分泌するすい臓を「いったん休ませてあげる」といった意味合いもあるのです。
- インスリン治療にデメリットはありませんか?
- 特に気を付けなければならない副作用に低血糖があります。インスリンの種類や投与量を誤ると、血糖値が下がりすぎてしまう恐れがあるため注意が必要です。医師が適切な種類・投与量を見極めることはもちろんですが、患者さん側もインスリンを注射するタイミングや量を必ず守ることが大切です。また、もしも低血糖状態になった場合にはどのような症状が起こり、どのように対処すれば良いのかを事前に確認しておくことも重要です。なお、インスリン治療をしていれば好きなものを好きなだけ食べて良いというわけではありません。インスリンは使い方次第では体重増加を引き起こします。糖尿病治療の基本はあくまでも「食事療法」と「運動療法」であることを忘れないようにしましょう。
- インスリン治療をすれば食事制限や運動をしなくても良いですか?
- たとえインスリン治療をしていても、食事や運動といった生活習慣の改善に取り組むことはとても大事です。食事療法や運動療法をきちんと行えばインスリンを効率良く使用できる体質に戻り(インスリン抵抗性の改善)、インスリンの減量・中止につながることもあります。反対に食事や運動を軽視するとそのチャンスを失ってしまうだけではなく、良好な血糖コントロールができなかったり、体重が増えやすくなったりします。極端な食事制限や過度な運動は必要ありませんが、無理なく続けられる範囲で継続的に取り組んでいただくと良いでしょう。
- インスリン注射をしている場面を人に見られたくないのですが…
- 患者さんの病態によっては、1日1回の注射や朝・晩2回の注射で良好な血糖コントロールが可能な場合があり、必ずしも日中にインスリン注射をする必要はありません。また患者さんの生活環境によっても治療内容が変わってきますので、ぜひお気軽にご相談ください。
- インスリン治療の開始にあたって入院が必要というのは本当ですか?
- 以前は“糖尿病教育入院”といって1~2週間ほどの入院期間を経てインスリン治療を開始するケースが多くありました。しかし最近は、外来通院だけでインスリン治療をスタートできることがほとんどで、当院でも外来にてインスリン治療開始が可能です。ただし血糖値があまりにも高いなど、患者さんの病状によっては入院していただいたうえで治療をしたほうが望ましい場合もあります。まずは一度ご相談ください。
